「夜中に何度も目が覚めてしまう」「一度トイレに起きると、そこから全く眠れない」
そんな悩みを抱えている方は少なくありません。
不眠症状(寝つきの悪さ・中途覚醒・早朝覚醒など)は、3~5割の人が一過性に経験し、約1割が慢性的に悩むとされています。
中途覚醒を含む睡眠障害は、単なるストレスや加齢による生理現象の場合もありますが、一方でうつ病などの精神疾患や、睡眠時無呼吸症候群といった身体疾患の重要なサインである可能性も潜んでいます。
この記事では、日本睡眠学会専門医/評議員である加藤 隆郎医師の監修のもと、中途覚醒が起こる「心・体・生活」の3つの原因を徹底解説し、今日から実践できる予防策をお伝えします。
さらに、深刻な悩みである「夜中に目が覚めてしまった時にどうすればいいか」や、病院に行くべき危険なサインまで、専門的な知見に基づき分かりやすく解説します。
これを読み終える頃には、今夜からどう行動すればよいかが明確になっているはずです。
中途覚醒の定義とセルフチェック
「昨夜、一度目が覚めてしまった。私は病気なのだろうか?」と不安になる必要はありません。
まずは医学的な定義と照らし合わせて、現在の状態を客観的に把握しましょう。
中途覚醒とは
定義: 中途覚醒とは、一度入眠した後に翌朝の起床時間までの間に目が覚めてしまい、その後なかなか再入眠できない状態を指します(参考:国立精神・神経医療研究センター 1)。
医学的な判断基準(慢性不眠症の疑い): 国立精神・神経医療研究センター(NCNP)などでは、以下の頻度や期間が当てはまる場合は慢性不眠症が疑われ、受診や治療を検討する一つの目安とされています。
- 日数: 中途覚醒を含めた不眠症状が週に3日以上発生する
- 期間: 3ヶ月以上続いている
- 支障: 日中に強い眠気や倦怠感がある
たまに目が覚める程度であれば、生理現象の範囲内です。
特に高齢になると睡眠は浅くなる傾向にあり、多少の中途覚醒は自然な変化と言えます。
「絶対に朝まで一度も起きてはいけない」と思い詰めすぎないことが、改善への第一歩です。
受診を検討すべき「危険なサイン」
単に途中で目が覚めるだけでなく、以下の症状を伴う場合は、専門的な治療が必要な不眠の可能性が高まります。
一つでも当てはまる場合は、記事後半の「受診科の選び方」を参考にしてください。
- 日中の機能障害: 強い眠気で仕事に集中できない、ミスが増えた、運転中に眠くなる。
- メンタルの不調: 気分が落ち込む、何をするのも億劫である、以前楽しかったことが楽しめない(うつ症状の併発)。
- 呼吸の異常: 家族から「いびきがうるさい」「寝ている時に息が止まっている」と指摘された。
- 複合的な睡眠障害: 予定よりも極端に早く目が覚める「早朝覚醒」や、いくら寝ても寝た気がしない「熟眠障害」も重なっている。
なぜ途中で目が覚める?中途覚醒の「3大原因」
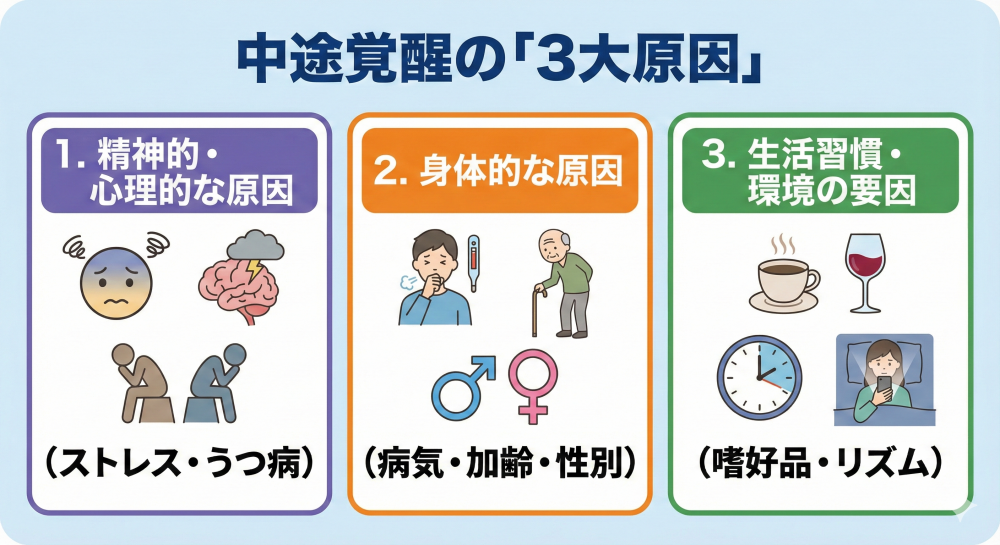
中途覚醒の原因は一つとは限りません。「心」「体」「生活習慣」の3つが複雑に絡み合っているケースが大半です。
ご自身の状況に当てはまるものがないか確認してみましょう。
1. 精神的・心理的な原因(ストレス・うつ病)
睡眠とメンタルは密接に関係しています。
- 自律神経(交感神経)の過緊張: 通常、睡眠中は体をリラックスさせる「副交感神経」が優位になります。しかし、仕事のプレッシャーや人間関係のストレスを抱えていると、脳が興奮状態(交感神経優位)のまま眠りにつくことになります。その結果、睡眠の質が浅くなり、わずかな物音や尿意で覚醒してしまいます。
- 「うつ病」の初期症状: 非常に重要な点として、不眠はうつ病の患者さんの約9割に見られる症状です(参考:厚生労働省 2)。特に中途覚醒や早朝覚醒は、うつ病の初期サインとして典型的です。「眠れないから憂鬱」なのではなく、「うつ状態だから眠れない」可能性があることを心に留めておく必要があります。
- 不安障害・HSP気質: 些細なことが気になってしまう不安障害や、刺激に敏感なHSP(Highly Sensitive Person)気質の方は、寝室の温度変化や外の音などに過敏に反応してしまい、覚醒のトリガーとなります。
2. 身体的な原因(病気・加齢・性別)
体の不調が睡眠を妨げているケースです。この場合、根本となる体の治療が最優先です。
- 睡眠時無呼吸症候群(SAS): 睡眠中に気道が塞がり、呼吸が止まってしまう病気です。体内の酸素濃度が下がって苦しくなるため、脳が強制的に体を起こして呼吸を再開させます。「自分のいびきで目が覚める」「夜中に息苦しくて起きる」という場合はこの可能性が高いです。
- 夜間頻尿・泌尿器トラブル: 「トイレに行きたくて目が覚める」パターンです。加齢による膀胱容量の減少のほか、男性なら前立腺肥大症、女性なら過活動膀胱が原因となることがあります(参考:日本泌尿器科学会 3)。また、塩分の摂りすぎも夜間頻尿を招きます。
- むずむず脚症候群(レストレスレッグス症候群): 夕方から夜にかけて、脚の内側がむずがゆい、虫が這うような不快感がある病気です。脚を動かさずにはいられなくなり、睡眠が分断されます。
- その他: アトピー性皮膚炎などによる皮膚の痒み、関節リウマチなどの痛み、胃食道逆流症(胸焼け)なども中途覚醒の要因となります。
3. 生活習慣・環境の要因(嗜好品・リズム)
無意識に行っている毎日の習慣が、実は睡眠を妨げているかもしれません。
- 「寝酒」の罠: 「お酒を飲むとよく眠れる」というのは大きな誤解です。確かにアルコールは入眠を早めますが、体内で分解される際に発生する「アセトアルデヒド」という物質が交感神経を刺激します。その結果、睡眠後半(明け方など)に覚醒しやすくなり、睡眠の質も著しく低下させます(参考:国立精神・神経医療研究センター 4)。
- 就寝前のスマホ(ブルーライト): スマホやPCから発せられるブルーライトは、睡眠ホルモン「メラトニン」の分泌を抑制し、脳を昼間だと勘違いさせます。
- 加齢による変化: 年齢を重ねると、睡眠の深さを維持する力が自然と弱まります。深い睡眠(ノンレム睡眠)が減り、浅い睡眠が増えるため、尿意や物音で目が覚めやすくなるのは、ある種の生理的な変化でもあります。
今日からできる中途覚醒を防ぐ7つの対策
原因が分かったところで、まずは自分でできる対策(セルフケア)から始めましょう。
薬に頼る前に、生活リズムを整えるだけで改善するケースは多々あります。
朝・日中の過ごし方(睡眠圧を溜める)
良い睡眠の準備は、朝起きた瞬間から始まっています。
- 起床時間を一定にする: 休日に「寝溜め」をして昼まで寝ていると、体内時計が後ろにズレてしまいます。平日も休日も、起きる時間のズレは2時間以内に収めましょう。
- 午前中に日光を浴びる: 朝の光を浴びてから約14〜16時間後に、眠気を誘うホルモン「メラトニン」が分泌されます。朝の散歩や、カーテンを開けて光を浴びる習慣が、夜の睡眠を予約します。
- 適度な運動と昼寝のルール: 日中に体を動かし、脳と体に「睡眠圧(眠気のもと)」を溜めましょう。昼寝をする場合は「15時前までに」「15分~30分程度」に留めます。これ以上寝ると夜の睡眠圧が減少し、中途覚醒の原因になります。
夜・寝る前の準備(リラックス)
- 入浴は就寝1~2時間前が効果的: 人は深部体温(体の中心の温度)が下がる時に強い眠気を感じます。就寝1~2時間前にしっかりと湯船に入り、入浴して体温を上げ、その後下がってくるタイミングで布団に入るとスムーズに入眠でき、深い睡眠が得られやすくなります(参考:厚生労働省 5)。
- 晩酌のルールを守る: アルコールは寝る3〜4時間前までには飲み終えるのが理想です。寝酒は中途覚醒の最大のリスク要因の一つと心得ましょう。
- カフェインレスへの切り替え: カフェインの覚醒作用は数時間持続します。夕方以降はコーヒー、紅茶、緑茶などを控え、ハーブティーや麦茶など極力カフェインレスの飲み物に切り替えましょう。
- 寝室環境の最適化: 遮光カーテンで外の光を遮断する、室温を快適に保つ、自分に合った枕の高さに調整するなど、物理的な環境を見直します。
夜中に目が覚めてしまった時の「再入眠方法」

どんなに対策をしていても、目が覚めてしまうことはあります。
重要なのは、その後の行動です。
間違った行動をとると、脳が覚醒してしまい、慢性的な不眠へと繋がります。
ここでは、認知行動療法(CBT-I)の理論に基づいた、正しい「再入眠の手順」を紹介します。
ステップ1:時計を見ない
夜中に目が覚めた時、避けた方が良いことは「時計を見ること」です。
「いま何時だ? 3時か…。あと3時間しか寝られない」「まだ1時間しか経っていない」 このように時間を確認し、計算を始めた瞬間に、脳は覚醒モードに入ります。
また、「眠らなければ」という焦りが生まれ、交感神経が刺激されます。
寝室の時計は視界に入らない場所に置くか、布をかけて見えないようにしてください。
スマホで時間を確認するのも避けた方が良いでしょう。
ステップ2:「眠らなきゃ」と焦らず、まずは深呼吸
目が覚めても、すぐに起き上がったりスマホを触ったりせず、まずは布団の中でリラックスを試みます。
「眠れなくても、横になって体を休めているだけで休息効果はある」と言い聞かせ、焦りを手放しましょう。
おすすめの方法(筋弛緩法):
- 手足にグーッと力を入れて5秒キープする。
- 一気に脱力して、力が抜けていく感覚を10〜20秒味わう。
- これを数回繰り返し、腹式呼吸でゆっくり息を吐きます。
ステップ3:20分眠れなければ、一度ベッドを出る
ここが非常に重要です。
眠れないまま布団の中に居続けると、脳が「ベッド = 眠れない苦しい場所」と学習してしまいます。これを防ぐのが「刺激制御療法」です。
体感で20分〜30分経っても眠れない場合は、思い切ってベッドから出てください(参考:国立精神・神経医療研究センター 6)。
そして、リビングなど別の部屋へ移動します。
ベッドを出て何をする?
- 薄暗い部屋で静かに過ごす。
- 難しい内容の本や、退屈な本を読む。
- 静かな音楽を聴く。
- ストレッチをする。
戻るタイミング: 「あくびが出た」「瞼が重くなった」など、明確な眠気が来てからベッドに戻ります。これを繰り返すことで、脳に「ベッド = 眠る場所」という正しい記憶を再学習させます。
やってはいけないNG行動
ベッドから出た後、以下の行動は脳を覚醒させるため避けましょう。
- スマホやテレビを見る、ゲームをする: ブルーライトの刺激でメラトニンが抑制されます。
- タバコを吸う: ニコチンには覚醒作用があります。
- 何かを食べる(特に脂っこい物): 胃腸が動き出し、体が起きてしまいます。
- 仕事や悩みの種について考える: 脳がフル回転してしまい、交感神経が刺激されてしまいます。
治らない場合はどうする?治療法と受診科の選び方
セルフケアや再入眠方法を試しても、1ヶ月以上症状が改善しない場合、あるいは日中の生活に支障が出ている場合は、医療機関への受診が必要です。
しかし、「睡眠の悩みは何科に行けばいいの?」と迷う方も多いでしょう。
症状別の流れを参考にしてください。
何科を受診すべき?症状別の流れ
- 「いびき・無呼吸」がある場合 → 呼吸器内科、または専門の「睡眠外来」 睡眠時無呼吸症候群(SAS)の可能性が高いです。自宅でできる簡易検査や、入院して行う精密検査(PSG検査)を受けられます。
- 「気分の落ち込み・不安・イライラ」が強い場合 → 心療内科、精神科 うつ病や不安障害などの症状として中途覚醒が出ている可能性があります。睡眠薬だけでなく、抗うつ薬や抗不安薬による治療が必要な場合があります。
- 「トイレが近くて目が覚める」場合 → 泌尿器科 前立腺肥大や過活動膀胱の治療を行うことで、夜間の覚醒回数が劇的に減ることがあります。
- 判断がつかない場合 → かかりつけの内科、または日本睡眠学会認定医のいるクリニックまたは病院 まずはかかりつけ医に相談し、必要に応じて専門医を紹介してもらうのも良い方法です。
病院で行われる主な治療
病院に行くと、どのような治療が行われるのでしょうか。
- 薬物療法: 「睡眠薬は一度飲むとやめられないのでは?」と心配する方も多いですが、近年は依存性が極めて低い「オレキシン受容体拮抗薬(自然な眠気を強める薬)」や「メラトニン受容体作動薬(体内時計を整える薬)」が主流になりつつあります。医師の指導下で使用しましょう。
- 非薬物療法(認知行動療法 CBT-I): 薬を使わずに、睡眠に対する誤った考え方(「8時間寝なければならない」など)を修正し、行動を変えていく治療法です。欧米では不眠治療の第一選択とされており、日本でも取り入れる専門機関が増えています(参考:日本睡眠学会 7)。
- CPAP(シーパップ)療法: 睡眠時無呼吸症候群と診断された場合に行われる、専用のマスクを装着して空気を送り込む治療法です。劇的に睡眠の質が改善するケースが多く見られます。
新たな治療法を試すのも一つの方法
病院で直接治療を受ける以外に、治験に参加するというのもひとつの手段です。
日本では不眠(睡眠障害)でお悩みの方に向け治験が行われています。
治験ジャパンでも治験協力者を募集しています。
例えば過去には東京や神奈川、大阪などの施設で行われた試験もありました。
治験にご参加いただくメリットとして挙げられるのは、主に下記3点です。
・最新の治療をいち早く受けられる
・専門医によるサポート、アドバイスが受けられる
・治療費や通院交通費などの負担を軽減する目的で負担軽減費が受け取れる
ご自身の健康に向き合うという意味でも、治験という選択肢を検討してみるのも良いでしょう。
実施される試験は全て、安全に配慮された状況下で行われます。
>>治験ジャパン新規登録はこちら<<中途覚醒を含む睡眠障害に関するよくある疑問
中途覚醒に悩む方のよくある疑問にお答えします。
Q. 中途覚醒は自然に治りますか?
A. 仕事の繁忙期など、一時的なストレスが原因であれば、状況が落ち着けば自然に治ることが多いです。
しかし、週3日以上の症状が3ヶ月以上続いている場合は「慢性不眠症」のサイクルに入っている可能性があり、放置すると治りにくくなるため、意識的な対策や受診が必要です。
Q. 薬を飲むとやめられなくなりませんか?
A. 昔の睡眠薬に比べて、現在の新しい薬は依存性が低く設計されています。
医師の指示通りに服用し、症状が改善したら徐々に減薬していくことで、安全に卒業することが可能です。
自己判断で急に薬をやめると反動で眠れなくなることがあるため、必ず医師と相談しながら進めてください。
Q. うつ病でなくても中途覚醒になりますか?
A. はい、なります。うつ病は原因の一つに過ぎません。
加齢による生理的な変化、睡眠時無呼吸症候群、アルコールやカフェインの摂取、寝室環境の悪さなど、原因は多岐にわたります。
Q. 昼間の眠気がひどい時の対策は?
A. 無理に起きているとパフォーマンスが落ちるため、15〜30分程度の仮眠(パワーナップ)をとるのが有効です。
ただし、30分以上寝てしまうと深い睡眠に入り、起きた後の倦怠感が強くなったり夜の睡眠に悪影響が出たりするため、アラームをかけて短時間で済ませましょう。
まとめ:中途覚醒は体と心のSOS
中途覚醒は、単に「眠りが浅い」という問題だけでなく、背景にストレスや身体の病気が隠れているかもしれない、体と心からの重要なSOSサインです。
重要ポイント:
- 中途覚醒が「週3回以上、3ヶ月以上」続き、日中に支障があるなら受診を検討する。
- 原因は「メンタル」「身体疾患(SASなど)」「生活習慣」の3つを探る。
- 夜中に目が覚めたら、時計を見ず、20分眠れなければ一度ベッドを出る。
まずは今夜から、お酒を控えて入浴時間を調整し、寝室から時計を隠して眠りについてみてください。
それでも改善しない場合や、辛いと感じる場合は、我慢せずに専門医を頼りましょう。
適切な治療を受け、朝までぐっすり眠れる日々を取り戻すことは、あなたの人生の質(QOL)を劇的に向上させるはずです。
記事監修者情報

医療法人雄仁会 加藤病院 副院長(精神科)
精神医学領域を中心に、睡眠障害の診療・研究に従事。日本睡眠学会の認定医として、睡眠医療全般、とくに注意欠如・多動症(ADHD)を含む精神疾患に伴う睡眠障害への対応に力を注ぐ。CPAP療法を含む睡眠時無呼吸症候群への介入や不眠症治療における不眠における認知行動療法(CBT-i)を臨床的に普及させるための科研費研究にも携わっている。
本記事では、医学的情報の正確性確認と内容監修を担当。
所属学会:
- 日本精神神経学会
- 日本睡眠学会
- 日本認知症学会
- 日本認知症予防学会
- 日本臨床精神神経薬理学会
- 日本スポーツ精神医学会
- 日本臨床スポーツ医学会
- 日本うつ病学会
- 日本成人期発達障害臨床医学会
参考文献・資料一覧
1.国立精神・神経医療研究センター https://www.ncnp.go.jp/hospital/guide/sleep-column12.html
2.厚生労働省 https://www.mhlw.go.jp/file/06-Seisakujouhou-10900000-Kenkoukyoku/0000047221.pdf
3.日本泌尿器科学会 https://www.urol.or.jp/public/symptom/03.html
4.国立精神・神経医療研究センター https://www.ncnp.go.jp/hospital/guide/sleep-column22.html
5.厚生労働省 https://kennet.mhlw.go.jp/information/information/heart/k-01-004
6.国立精神・神経医療研究センター https://www.ncnp.go.jp/hospital/guide/sleep-column2.html
7.日本睡眠学会 https://jssr.jp/files/guideline/20240315.pdf
関連記事
